Prävention bei Menschen mit Fluchterfahrung

Prävention bei Menschen mit Fluchterfahrung
© wetzkaz - stock.adobe.com Quintessenz für das Praxisteam
Menschen mit Migrationsgeschichte oder Fluchterfahrung sind in zunehmendem Maße Patientinnen und Patienten in der Zahnarztpraxis. Um die bestehende Präventionslücke bei diesem Personenkreis zu schließen, sollten die vorhandenen Strukturen der Gruppen- und Individualprophylaxe gezielt auf Geflüchtete und Asylbewerber ausgeweitet werden, z. B. durch aufsuchende Betreuung oder die Freigabe der gesetzlichen Präventionsleistungen (FU/IP) im Rahmen von §4 AsylbLG. Gemeinschaftsunterkünfte und Integrationskurse könnten Gelegenheit bieten, Informationen zur zahnmedizinischen Prävention zu geben.
Zusammenfassung
Geflüchtete befinden sich in einer verletzlichen Situation und Grundbedürfnisse werden häufig nicht ausreichend gedeckt. Die Probleme bei der Mundgesundheit sind Teil eines Gesamtkomplexes bei dieser Gruppe von Patienten*innen. Geflüchtete werden primär nach Asylbewerberleistungsgesetz (AsylbLG) §4 nur mit akuter Schmerzbehandlung versorgt. Aus ethischer und gesundheitsökonomischer Perspektive sollte die akute zahnmedizinische Versorgung von Geflüchteten und Asylbewerbern nicht ausschließlich kurativ ausgerichtet sein, insbesondere da es sich bei Karies und Parodontopathien im Wesentlichen um vermeidbare Erkrankungen handelt und präventive Maßnahmen mittelfristig deutlich günstiger sind als kurative Therapien. Hierfür ist eine Überarbeitung des AsylbLG unabdingbar. Das Schließen der Präventionslücke für Geflüchtete ist aufgrund sozialer und sprachlicher Probleme keine leichte Aufgabe. Aufgrund der deutlich erkennbaren Präventionslücken und höheren Kariesraten, insbesondere bei Kindern und im Milchgebiss, wäre es sinnvoll, die vorhandenen Strukturen der Gruppen- und Individualprophylaxe gezielt auf die Geflüchteten und Asylbewerber auszuweiten, z. B. durch aufsuchende Betreuung von Geflüchteten oder die Freigabe der gesetzlichen Präventionsleistungen (FU/IP) im Rahmen von §4 AsylbLG. Die Individual- und Gruppenprophylaxe sowie die Schulpflicht für Kinder bieten einen hervorragenden strukturellen Rahmen, um Kinder mit Migrationsgeschichte und ihre Familien qualitativ hochwertig und mit einer großen Effektivität zu versorgen. Auch zusätzliche Informationen über zahnmedizinische Prävention z. B. in den Gemeinschaftsunterkünften oder als thematische Lehreinheit in den Integrationskursen wären aufgrund der hohen Anzahl unversorgter kariöser Defekte sinnvoll.
Keywords: Prävention, Epidemiologie, Mundgesundheit, Menschen mit Migrationsgeschichte, Gruppenprophylaxe
Einleitung
In den letzten zehn Jahren sind die Zahlen von Geflüchteten und Asylsuchenden in Europa und besonders in Deutschland stark gestiegen. Die Länder, aus denen die meisten Geflüchteten kommen, sind instabil und leiden oft unter eingeschränktem Zugang zu (zahn)medizinischer Versorgung. Nach Angaben der Weltgesundheitsorganisation weisen diese Länder hohe Armutsraten, schlechte Mundhygiene und hohe Karieswerte auf (1). Die immense Belastung dieser Geflüchteten, die ihre Heimat verlassen haben und unzähligen unbekannten und oft lebensbedrohlichen Situationen gegenüberstehen, wirkt sich negativ auf ihre körperliche, geistige und emotionale Gesundheit aus (2). Dies hat auch Konsequenzen für die Zahngesundheit, da der Zugang zur Gesundheitsversorgung in ihren Ländern bereits eingeschränkt war, sich während ihrer Reise noch weiter verringerte und sie in ihrem Gastland mit erheblichen Barrieren wie Sprache und sozioökonomischem Status oder kulturellen Gewohnheiten konfrontiert sind (3). Eine flächendeckende gesundheitliche Versorgung dieser Personengruppe stellt in Deutschland eine große Herausforderung dar. Während des Asylverfahrens haben Geflüchtete in Deutschland nur Anspruch auf eine Akutschmerzbehandlung oder unaufschiebbare medizinische oder zahnmedizinische Behandlungen (4). Erst nach Anerkennung ihres Asylanspruches sind sie vollständig durch das deutsche Krankenversicherungssystem versichert. Daher bleibt die Prävention in der Phase vor der Anerkennung auf der Strecke. Darüber hinaus nehmen Menschen mit Migrationsgeschichte viele gesundheitliche Leistungen, darunter auch die Präventionsangebote, in geringerem Maße in Anspruch als Menschen ohne Migrationshintergrund. Hier spielen vielfältige Zugangsbarrieren, u. a. der Versicherungsstatus, die Sprachbarriere, Kommunikationsprobleme und ein abweichendes Krankheitsverständnis, eine bedeutende Rolle (5, 6). Dieser Artikel wirft Licht auf diese Hürden und versucht, mit Hilfe wissenschaftlicher Studien und Fachforen Antworten und Lösungen aufzuzeigen.
Zahlen und Fakten über Menschen mit Migrationsgeschichte oder Fluchterfahrung
Heute haben über 20 % der in Deutschland lebenden Menschen eine Zuwanderungsgeschichte. Hier müssen wir zwischen zwei Gruppen unterscheiden: Menschen mit Migrationsgeschichte, die aus eigenem Antrieb aus verschiedenen Gründen nach Deutschland kommen u. a. wegen des Studiums oder zur Arbeitsaufnahme. Die Menschen in dieser Gruppe bekommen sofort den Zugang zum regulären deutschen Gesundheitssystem einschließlich der Präventionsleistungen. Menschen mit Fluchterfahrung, die nach Deutschland kommen, um hier Asyl zu beantragen. Laut Artikel 1a der Genfer Konvention ist ein Geflüchteter eine Person, die „aus der begründeten Furcht vor Verfolgung wegen ihrer Rasse, Religion, ethnischen Zugehörigkeit oder wegen ihrer politischen Überzeugungen sich außerhalb des Landes befindet, dessen Staatsangehörigkeit sie besitzt und deshalb den Schutz dieses Landes nicht mehr in Anspruch nehmen kann oder wegen dieser Befürchtungen nicht in Anspruch nehmen will“. Die Entscheidung über die Berechtigung und Anerkennung des Asylstatus liegt bei den zuständigen Behörden. Obwohl die Menschen beider Gruppen vulnerable Gruppen in der Gesellschaft im Sinne der Mundgesundheit sind, leiden die Menschen mit Fluchterfahrung aus der zweiten Gruppe besonders schwerwiegend unter der sogenannten „Präventionslücke“, da sie in der Phase als „Asylbewerber“ vor der Anerkennung des Asylstatus nur über beschränkten Zugang zu den gesundheitlichen Leistungen verfügen und keinen zur Prävention.
Mundgesundheitsstatus in den Herkunftsländern im Vergleich zu Deutschland
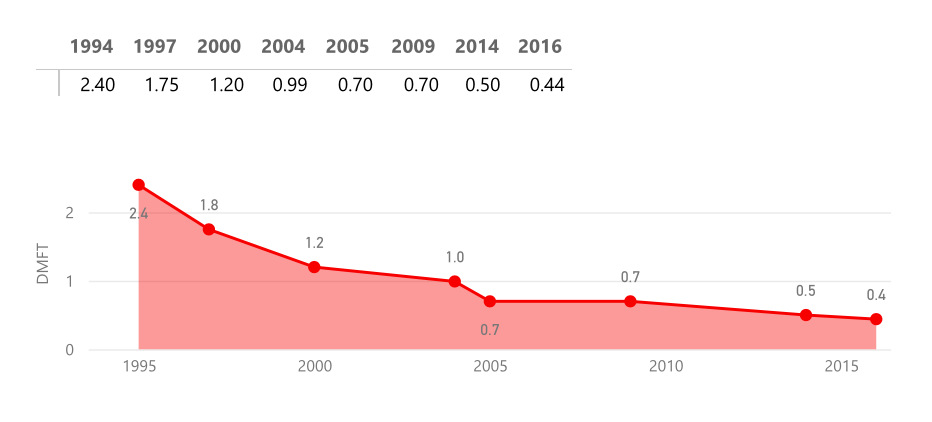
Daten der Oral Global Data Bank zeigen sehr einheitlich für die Länder, aus denen die Geflüchteten mehrheitlich stammen, eine deutlich schlechtere Mundgesundheit im Vergleich zur deutschen Bevölkerung (1, 8, 9, 10) (Tab. 1). Kinder z. B. aus Ländern des Nahen Ostens haben eine mehrfach höhere Kariesrate im Vergleich zu den deutschen Kohorten (11 – 13). Dies ist auch für Erwachsene zu erwarten, da alle diese Länder eher als Entwicklungsländer zu betrachten sind, in denen mit dem erhöhten Zuckerkonsum potentiell auch die Kariesraten steigen, bevor dann wirksame Präventionsprogramme implementiert werden. Im Vergleich dazu: die Deutschen Mundgesundheitsstudien weisen einen ständigen Kariesrückgang in Deutschland von 1994 bis zur letzten DAJ-Studie 2016 auf (13, Abb. 2).
| Land | Jahr | DMFT bei 12-Jährigen |
|---|---|---|
| Deutschland | 2016 | 0,44 |
| Afghanistan | 2013 | 2,6 |
| Iran | 2004 | 1,9 |
| Irak | 2013 | 1,6 |
| Pakistan | 2003 | 1,4 |
| Jemen | 2003 | 2,2 |
| Syrien | 1998 | 2,3 |
| Ukraine | 2008 | 2,8 |
Tab. 1: Kariesprävalenz 12-jähriger Kinder in den Herkunftsländern geflüchteter Menschen und in Deutschland

Mundgesundheitsstatus und Behandlungsbedarf bei Menschen mit Migrationsgeschichte und bei Geflüchteten in Deutschland
Wie bereits Unterschiede bei der medizinischen Versorgung zwischen diesen beiden Gruppen genannt wurden, erfolgt hier eine Unterscheidung bei den Zielgruppen in wissenschaftlichen Studien, in denen verschiedene vulnerable Gruppen untersucht wurden. Es werden drei Studien vorgestellt: zwei Studien aus Greifswald und Lübeck, die Menschen mit Fluchterfahrung, also Asylbewerber in den Erstaufnahmeeinrichtungen, als Zielgruppe haben, und die MuMi-Studie aus Hamburg, die in Zahnarztpraxen die Mundgesundheit von Menschen mit Migrationshintergrund erforschte, die überwiegend schon in Deutschland angekommen sind und einen stabilen Aufenthaltsstatus haben.
Greifswalder Studie (15)
In einer multizentrischen Querschnittsstudie der Abteilung für Präventive Zahnmedizin und Kinderzahnheilkunde der Universitätsmedizin Greifswald wurden durch zwei kalibrierte Zahnärzte zwischen Dezember 2016 und Mai 2017 in fünf zentralen Unterkunftseinrichtungen in vier Bundesländern 544 Geflüchtete in Subgruppen nach Alter, Geschlecht und Herkunftsländern untersucht. Die Untersuchung beinhaltete: 1. Karies und Kariesfolgen analog zu epidemiologisch etablierten Indizes (dmft/DMFT) und Pulpale Beteiligung, Ulzerationen, Fisteln und Abszesse (PUFA/pufa), 2. Parodontalstatus mittels des Parodontalen Screening Index (PSI), 3. prothetische Befunde über Zahnersatz in Ober- und Unterkiefer analog zur IDZ-Studie über vorhandene und notwendige prothetische Versorgungen, 4. kieferorthopädische Befundung nach kieferorthopädischen Indikationsgruppen (KIG) der Gesetzlichen Krankenversicherung (GKV). Darüber hinaus wurde der Bedarf an Schmerzbehandlungen und Regelversorgungsleistungen einer Schmerzbehandlung nach §4 AsylbLG und Regelversorgung aus dem BEMA inkl. Untersuchung, konservierender Behandlungen, Chirurgie und PA, KFO oder Prothetikplänen kalkuliert und analysiert.
Die Ergebnisse zeigen hohe Karieswerte im Milchgebiss bei geflüchteten Kindern (bei 3-Jährigen dmft = 2,62; bei 6- bis 7-Jährigen dmft = 5,22) im Vergleich zu ihrer deutschen Kohorte (bei 3-Jährigen dmft = 0,48; bei 6- bis 7-Jährigen dmft = 1,73). Laut pufa-Index hat jedes dritte Kind mindestens einen nekrotischen Zahn mit Fistel, Abszess oder Ulzerationen. Im permanenten Gebiss steigen die Karieswerte bei den Geflüchteten kontinuierlich an mit mehr Zahnverlust/kariösen Defekten und weniger Restaurationen (bei 45- bis 64-Jährigen: DMFT = 14,92; MT = 7,63; FT = 3,64). Bei Geflüchteten sind im Mittel 3 – 4 kariöse Zähne mit Extraktion als Haupttherapieoption betroffen. Die parodontale Untersuchung weist kaum gesunde Probanden in der Altersgruppe (45 – 64 Jahre) auf, aber mehrheitlich gingivale Blutungen und Zahnstein, was durch einfache Maßnahmen der Mundhygieneverbesserung und professionelle Zahnreinigung leicht zu korrigieren wäre. Erwachsene in der Stichprobe weisen einen niedrigen prothetischen Versorgungsgrad auf mit mehrheitlicher Versorgung im Oberkiefer, jedoch selten prothetische Kronen oder Implantatversorgungen (16). Mit 30 % kieferorthopädischem Behandlungsbedarf bei geflüchteten Kindern und Jugendlichen ergibt sich ein ähnliches Muster wie bei deutschen oder schwedischen Altersgenossen (17, 18). Die Dysgnathien sind häufig genetisch bedingt, nur z. T. verhaltensbedingt wie der lutschoffene Biss. Der selbstwahrgenommene KFO-Bedarf bei Geflüchteten ist geringer als in europäischen Ländern, wo dies eine Regelversorgung darstellt (18). Die Stichprobe weist akute Schmerzen bei ca. 5 % der Geflüchteten zum Zeitpunkt der Untersuchung (§4 AsylbLG) auf, mit insbesondere Extraktio- nen von mehrwurzeligen (Milch)Zähnen/Wurzelresten bei den unter 18-Jährigen. Bei den Erwachsenen wurden vielfach endodontische Therapien für pulpabeteiligte kariöse Defekte in Form von medikamentösen Einlagen und provisorischen Verschlüssen gefunden.
Persönliche Erfahrung des Autors durch umfangreichen Kontakt mit Betroffenen: Bei Menschen mit Fluchterfahrung bestehen zusätzliche Risiken für Karies und Mundkrankheiten aufgrund mehrerer Risikofaktoren bei der Flucht: Lange Reisedauer bei der Flucht; manchmal bis zu mehreren Jahren. Auf dem Weg oder in Stationsländern ist keine zahnärztliche Versorgung vorhanden. Unterwegs ist keine oder kaum Mundhygiene möglich. Konsum von energiereichen Lebensmitteln (Zucker) während der langen Reise.
Aus der Studie lässt sich schlussfolgern, dass geflüchtete Kinder und Jugendliche eine erhebliche Anzahl unbehandelter kariöser Defekte, z. T. mit Pulpabeteiligung, aufweisen, vor allem im Milchgebiss. Daher besteht ein hoher Bedarf an Restaurationen oder Extraktionen. Ein intensives Präventionsprogramm für geflüchtete Kinder wäre sinnvoll, um die Präventionslücke zur deutschen Wohnbevölkerung zu schließen. Die Studie empfiehlt, dass Geflüchteten frühzeitig die Bedeutung von Mundhygiene, Zahnputztechniken und die Notwendigkeit regelmäßiger Kontrolluntersuchungen vermittelt werden sollte. Dies fördert gleichzeitig den Integrationsprozess. Die Aufnahme von Arbeit und der Besuch von Schulen und Kindergärten schafft eine langfristige Perspektive mit Aufenthaltserlaubnis in Deutschland. Hierzu gehört ein gestärktes Selbstbewusstsein durch gute Pflege der eigenen Mundgesundheit.
Lübecker Studie (19)
In einer Pilotstudie wurde von August 2016 bis Juli 2017 die Zahngesundheit von 102 Geflüchteten ab 18 Jahren (durchschnittliches Alter 28,55 ± SD 10,25 Jahre) in Erstaufnahmeeinrichtungen und Gemeinden im Herzogtum Lauenburg erfasst und bewertet. Die Ergebnisse zeigen, dass nur 15,7 % der Teilnehmenden als Kind regelmäßig zu zahnärztlichen Untersuchungen gingen. 49 % gaben an, ihre Zähne zweimal am Tag zu putzen. 53,9 % der Studienteilnehmenden hatten während der Flucht keinen Zugriff auf Zahnhygieneprodukte. 49 % der Befragten gaben an, zum Zeitpunkt der Befragung Zahnschmerzen zu haben. Mit 55,9 % war eine knappe Mehrheit der Befragten schon in Deutschland bei einem Zahnarzt. Der DMFT lag im Durchschnitt bei 5,89 Zähnen. Die Studie betont, dass das Abwarten bis zum Auftreten von Zahnschmerzen keine präventive Maßnahme darstellen darf. Beim Verständnis für Prophylaxemaßnahmen bestehen je nach Herkunft kulturelle Unterschiede sowie Sprachbarrieren, die eine Vermittlung behindern. Darüber hinaus besteht bei den Geflüchteten ein enormer Informationsmangel über für sie zugelassene gesundheitliche Leistungen oder eine große Verunsicherung über deren Versicherungsstatus.
Hamburger Studie (20, 21)
Im Rahmen der MuMi-Studie (Förderung der Mundgesundheit und Mundgesundheitskompetenz von Menschen mit Migrationshintergrund) am Universitätsklinikum Hamburg-Eppendorf wurden in 40 Hamburger Zahnarztpraxen Daten von erwachsenen Patienten*innen (≥18 Jahre) mit und ohne Migrationshintergrund zu Soziodemografie, Migrationsstatus, Mundgesundheit und Mundgesundheitskompetenz erhoben. Die Gruppen mit und ohne Migrationshintergrund unterschieden sich signifikant hinsichtlich ihrer Mundgesundheitskompetenz und klinischer Mundgesundheitsparameter. Die Ergebnisse zeigen einen deutlichen Zusammenhang zwischen Migrationshintergrund, Mundgesundheitskompetenz und Mundhygiene auch unter Berücksichtigung von Bildung und sozioökonomischem Status. Die Studie empfiehlt, dass dieser Umstand stärker in den Fokus von Forschung und politischen Entscheidungen gerückt werden sollte, um die mundgesundheitliche Chancengleichheit in Deutschland zu erhöhen. Weiterhin zeigen die Ergebnisse der vorliegenden Studie, dass ein kultur- und migrationssensibles Präventionsprogramm in Form einer App mit verschiedenen Sprachen (MuMi-App) als effektives und nutzerfreundliches Tool zur Förderung der Mundgesundheit und Erhöhung der Mundgesundheitskompetenz eingesetzt werden kann (21). (Anm. der Redaktion: Siehe auch pi Heft 4/2023 „Wirkung eines evidenzbasierten digitalen Präventionsprogramms zur Verbesserung der Mundgesundheitskompetenz: Ergebnisse einer Interventionsstudie zur Mundgesundheit")
Die Mundgesundheit wird in hohem Maße vom sozialen und wirtschaftlichen Status bestimmt (22). Obwohl mehrere Studien schlechtere Mundgesundheit bei Menschen mit Migrationsgeschichte aufweisen (23, 24), können wir nicht pauschal sagen, dass alle Menschen mit Migrationsgeschichte eine schlechte Mundgesundheit haben. Menschen mit Migrationsgeschichte sind heterogen und variieren in Bezug auf Bildungs-, Wirtschafts- und Sozialstatus. Weiterhin laufen die Integrationsprozesse unter ihnen unterschiedlich ab. Diese Faktoren reflektieren sich u. a. auch an der Mundgesundheit. Ein Migrationshintergrund soll per se noch kein alleiniger Risikofaktor für orale Krankheiten wie Karies sein. Basierend auf dem aktuellen Wissen über die verschiedenen Rahmenrisikofaktoren für die Mundgesundheit können hier die vorhandenen und schon etablierten Strategien zur Prävention bei sozialbenachteiligten Menschen in der Bevölkerung auch für die Menschen mit Migrationsgeschichte eingesetzt werden. Ziel ist, die Dental Health Inequality stärker und breiter zu überwältigen.
Zahnärztliche Behandlung für Menschen mit Fluchterfahrung und Entstehung der „Präventionslücke" – Kommentar und Perspektive
Karies ist eine multifaktorielle und soziale Krankheit; Migration per se sollte kein alleiniges Problem sein! Geflüchtete werden primär nach dem AsylbLG §4 versorgt; dieses deckt nur die akuten Schmerzbehandlungen oder medizinisch bedingte unaufschiebbare Behandlungen ab. Prävention ist darin bisher auch nicht vorgesehen und wird von der gesetzlichen Krankenversicherung oder vom Sozialamt nicht getragen. Die Kassenzahnärztlichen Vereinigungen (KZVen) in den Bundesländern haben Positivlisten für Behandlungen von Asylbewerbern festgelegt. Diese helfen den Zahnärzten bei der Entscheidungsfindung zu möglichen zugelassenen Behandlungen für diese Patienten (Abb. 3). Die Listen unterscheiden sich minimal von einem Bundesland zum anderem, deshalb ist es ratsam, die von der zugehörigen KZV erstellte Liste zu beachten. In diesen Listen stehen nur die notwendigen Leistungen für Schmerzbehandlungen. Leistungen im Sinne der Prävention oder Prophylaxe sind, mit sehr wenigen Ausnahmen in manchen Bundesländern, ausgeschlossen und so entsteht oder vergrößert sich die „Präventionslücke". Der Zahnarzt/die Zahnärztin muss individuell beurteilen, welche Untersuchungen und Behandlungen im Sinne des AsylBLG §4 und anhand der Positivliste der KZV notwendig und abgedeckt sind. Manchmal können Behandelnde in einen ethischen Konflikt geraten, wenn Leistungen nicht finanziert werden. Der Zahnarzt/die Zahnärztin ist nach Musterberufsordnung (Präambel und § 2) verpflichtet, die Menschenwürde und die Menschlichkeit in jedem Fall zu achten.
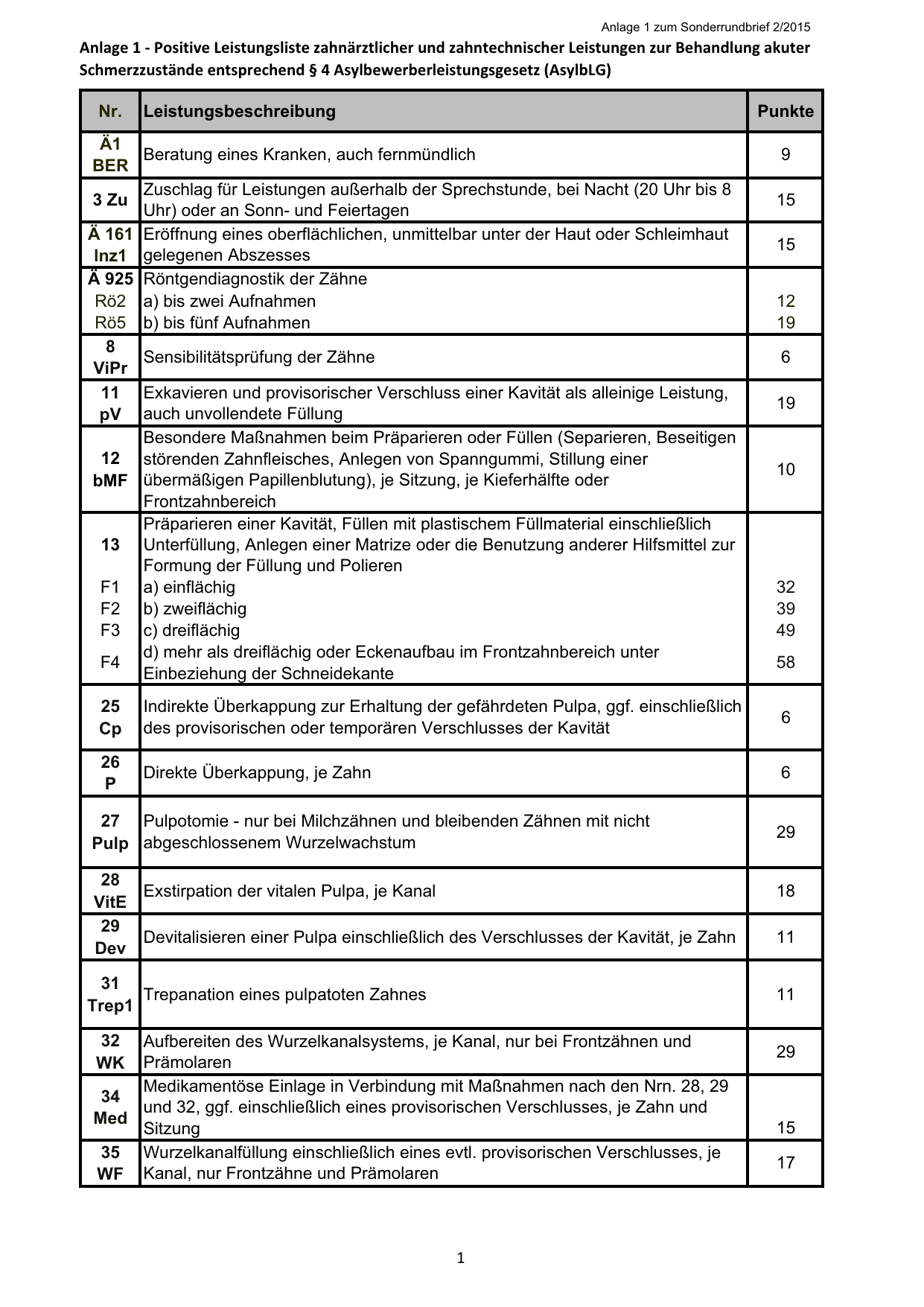

In den meisten Fällen kommen die Geflüchteten mit einem Behandlungsschein vom Sozialamt in die Praxis. Akute Schmerzen berechtigen den Zahnarzt/die Zahnärztin unter Umständen zur Schmerzbehandlung im Rahmen der Positivliste auch ohne diesen Schein. Hier tritt der Zahnarzt/die Zahnärztin aber in Vorleistung. Es ist dann erforderlich, die geplante weitere Behand- lung beim zuständigen Sozialamt durch den Patienten/die Patientin oder die Praxis zu beantragen. Das Sozialamt fordert oft eine zahnärztliche Stellungnahme oder Begutachtung von einem Zahnarzt/einer Zahnärztin im Gesundheitsamt an, ob die Behandlung im Rahmen des AsylbLG liegt. Manche Bundesländer stellen für die Asylbewerber und -bewerberinnen eine elektronische Gesundheitskarte statt des Behandlungsscheins aus, z. B. wie beim Bremer Modell (26). Eine gesetzliche Regelung vom 24. Oktober 2015 (Änderung des § 264 Abs. 1 SGB V) erleichterte den Bundesländern die Einführung dieser Gesundheitskarte für diesen Personenkreis. Die Karte sieht aus wie die üblichen Chipkarten der Krankenkassen, jedoch ändert sich damit das Spektrum der zugelassenen Leistungen für die Asylbewerber und -bewerberinnen nicht, d. h., nur die Schmerzbehandlungen oder medizinisch-bedingte unaufschiebbare Behandlungen sind zulässig. Deshalb müssen die Praxen die zugelassenen Leistungen berücksichtigen. Die Gesundheitskarte bietet Erleichterungen und eine Reduzierung von unnötigen bürokratischen Prozessen für das Sozialamt, für Asylbewerber und -bewerberinnen und für Ärzte und Ärztinnen bzw. Zahnärzte und Zahnärztinnen. Weiterhin verringert diese Karte die Zugangsbarrieren zur medizinischen Versorgung. Obwohl die Argumentation für diese Karte spricht (27), haben sich manche Bundesländer noch gegen sie entschieden. Kommunikationsschwierigkeiten und Sprachbarrieren sind große Herausforderungen bei der zahnärztlichen Behandlung von Asylbewerbern und Geflüchteten. Der Zahnarzt/die Zahnärztin ist durch das Patientengesetz verpflichtet, den Asylbewerber/die Asylbewerberin verständlich über die geplante Behandlung aufzuklären. Bei Patienten, die der deutschen Sprache nicht hinreichend mächtig sind, hat die Aufklärung deshalb in einer Sprache zu erfolgen, die der Patient bzw. die Patientin versteht. Hier ist auch eine Hilfsperson, die die Sprache kennt, oder ein Dolmetscher bzw. eine Dolmetscherin auf Kosten des Patienten bzw. der Patientin oder des Sozialamts hinzuzuziehen. Vorher sollte die Kostenübernahme mit dem Patienten/der Patientin und/oder mit dem Sozialamt geklärt werden.
Zahnarzt/die Zahnärztin, wenn notwendig, den Kostenträger kontaktieren und klären, ob die Kosten für eine notwendige Leistung für eine Schmerz- oder medizinisch bedingte Behandlung, die nicht in der Positivliste steht, aber notwendig ist, übernommen werden.
Prävention vor Ort – Close the gap! Füllen der Präventionslücke
Um die Ungleichheit in der Gesundheitsversorgung zu reduzieren, muss man die vulnerablen Gruppen vor Ort erreichen. Hier sind in diesem Zusammenhang die Erstaufnahmestellen und Asylbewerberheime der Zielort. In diesen Einrichtungen könnten die Präventionsmaßnahmen durch mehrere Akteure angeboten werden. Das Forum Zahn- und Mundgesundheit in Deutschland diskutierte im Rahmen seiner Arbeitssitzung in Mai 2018 (28) über die fehlende zahnmedizinische Prävention bei Geflüchteten und die Vorsorgemöglichkeiten der Wohnbevölkerung. Das Forum hat als Ziele festgelegt, die Zahn- und Mundgesundheit aller in Deutschland lebenden Menschen zu verbessern und konkrete Handlungsempfehlungen an die Politik mit Blick auf das Asylbewerberleistungs- und das Präventionsgesetz zu formulieren. Das Forum behandelte Schwerpunkte wie u. a. die Dringlichkeit politischer Reformen in Bezug auf das AsylbLG und das Präventionsgesetz (PrävG) und betonte, viele der Defizite könnten mit gezielter Prophylaxe und Prävention aufgefangen werden. Hierfür ist eine Überarbeitung des AsylbLG unabdingbar. Darüber hinaus entwickelte das Forum 2018 weitere Empfehlungen:
- Aus ethischer als auch aus gesundheitsökonomischer Perspektive lohne sich Vorbeugung langfristig gegenüber einer Therapie.
- Es empfiehlt sich, bestehende Präventions- und Prophylaxekonzepte für Geflüchtete anzubieten, um restaurative Maßnahmen möglichst zu vermeiden.
- Der ideale strukturelle Rahmen bestehe bspw. bei der Gruppenprophylaxe in primären Bildungseinrichtungen für Kinder oder in Sprachschulen für Geflüchtete.
- Hier könnten Geflüchtete und ihre Familien nachhaltig adressiert werden.
Das wären z. B.: Zahnärztliche Dienste der Gesundheitsämter; Landesarbeitsgemeinschaften für Jugendzahnpflege (LAJ) durch ihre Prophylaxeangebote u. a. zum Tag der Zahngesundheit (Abb. 4); Studierende der Universitäten während ihres Präventionskurses bei Berufstätigen; Patenschaften durch niedergelassene Zahnärzte. Damit die Botschaft über die Prävention richtig ankommt, benötigt diese eine kulturspezifische Vermittlung mittels der Übersetzung von Informationsbroschüren in die Muttersprachen (Abb. 5). Die zahnmedizinischen Berufsverbände und Gesellschaften bieten bereits Übersetzungen von Formularen oder Piktogrammen über Prophylaxe an (Abb. 6). Diese und weitere Hilfsmittel sind mittlerweile im Internet zu finden. Jedoch besteht immer der Bedarf an Erweiterung und Anreicherung dieser Angebote in der Zahnmedizin. In dem Hamburger MuMi-Projekt wurde eine Mundgesundheitspräventions-App in verschiedenen Sprachen entwickelt, um verschiedene Bevölkerungsgruppen mit Migrationshintergrund mit eigener und zielgerichteter Ansprache beim Thema Mundgesundheit zu unterstützen (20, 21).

Tipps für die Praxis
- Anamnesebögen und Aufklärungsmaterial in verschiedenen Sprachen, um die Kommunikation zu erleichtern. Diese sind bei Universitätskliniken, Zahnärztekammern oder KZVen zu finden.
- Zahnärzte und Zahnärztinnen oder Praxismitarbeitende mit Migrationsgeschichte können ggf., wenn möglich und bei Bedarf, mit der Muttersprache mit den Patienten und Patientinnen kommunizieren, andere Mitarbeitende zu kulturellen Unterschieden sensibilisieren oder vermittelnd agieren.
- Piktogrammheft der BZÄK als Hilfsmittel.
- Google-Übersetzer o. ä. bieten Text- und auch Audio-direkt-Übersetzungen in vielen Sprachen an.
- Das Handbuch der Deutschen Arbeitsgemeinschaft für Jugendzahnpflege (DAJ) „Oralprophylaxe und Mundgesundheit bei Migranten" zur Unterstützung der interkulturellen Öffnung in der Zahnarztpraxis (30).
Schlussfolgerungen
Die Schließung der Präventionslücke bei Menschen mit Fluchterfahrung benötigt eine interdisziplinäre Zusammenarbeit von mehreren Stakeholdern und Akteuren verschiedener Bereiche von A bis Z in der Gesellschaft. Die hohe Kariesrate und ihre Komplikationen stellen bei den neu angekommenen Geflüchteten in Deutschland ein relevantes Problem dar. Die Geflüchteten weisen eine Reihe von Hochrisikofaktoren auf, darunter der niedrige sozioökonomische Status, Sprachbarrieren, der tägliche Stress des neuen Lebensstils und behördliche Verfahren. Aufgrund der deutlich erkennbaren Präventionslücke und höheren Kariesraten, insbesondere bei Kindern, wäre es sehr sinnvoll, die vorhandenen Strukturen der Gruppen- und Individualprophylaxe gezielt auf die Geflüchteten und Asylbewerber auszuweiten, z. B. durch aufsuchende Betreuung von Geflüchteten in den Erstaufnahmeeinrichtungen, Kitas, Schulen und Sprachkursen, oder die gesetzlichen Präventionsleistungen im Rahmen von AsylbLG §4 freizugeben. Hierfür ist eine Überarbeitung des AsylbLG und Präventionsgesetzes unablässig. Es wäre wichtig, zusätzliche Informationen für die Geflüchteten zu Mundgesundheit und Prävention in den Muttersprachen anzubieten. Die vorhandenen Strukturen und Programme zur Prävention und Versorgung im Bereich Mundgesundheit in Deutschland sind über viele Jahre entwickelt worden und zeigen gute Wirksamkeit. Sie sollten auf die Geflüchteten – insbesondere im Bereich der Prävention – ausgedehnt werden.
Wichtige Kooperationspartner in der Präventionsarbeit
- Schulen und Kindergärten: durch z. B. Etablierung von Zähneputzen in den Einrichtungen.
- Universitäten und Zahnkliniken: Forschung zum Thema Verbesserung der Mundgesundheit und Prävention bei den vulnerablen Gruppen.
- Zahnärztlicher Dienst des öffentlichen Gesundheitsdienstes: Integrieren von allen Kindern in die Prophylaxe-Programme.
- Deutsche Arbeitsgemeinschaft für Jugendzahnpflege (DAJ) bzw. Landesarbeitsgemeinschaften (LAJ) und die Kreisarbeitsgemeinschaften (KAG): Präventionsangebote in Erstaufnahmeeinrichtungen und ähnliches.
- Krankenkassen: Mehr Präventionsleistungen anbieten.
- Politik; Bund und lokal: Gesetze anpassen, um mehr Zugang zur Versorgung zu schaffen.
- Zahnärztekammer: Sensibilisierung und Aufklärungsarbeit für die Kollegenschaft über dieses Thema.
- Zahnärztliche Verbände: Thematisierung in den Fachtagungen und Zeitschriften.
- Integrationsbeauftragte der Städte und Landkreise: Vermittlung von Präventionsbotschaften an die Migranten und Geflüchteten.
- Migrantenräte oder -beiräte der Städte oder Bundesländer: Erfassung von bürokratischen Schwierigkeiten und Problemen sowie Vermittlung an die zuständigen Behörden oder Institutionen.
- Migrantenselbstorganisationen, Kulturvereine, Moscheen, Kirchen: Diese Organe haben direkten Kontakt zu und sind vertrauenswürdig bei den Zielgruppen. Sie können bei der Übermittlung von Botschaften helfen und deren Mitglieder gut motivieren.
Autoren: OA PD Dr. Mohammad Alkilzy, Universitätsmedizin Greifswald, Zentrum für Zahn-, Mund- und Kieferheilkunde, Abt. für Präventive Zahnmedizin und Kinderzahnheilkunde, Walther-Rathenau-Str. 42a, 17475 Greifswald, Tel.: 03834 /86 7136, -19639, E-Mail: alkilzym@uni-greifswald.de
Literaturverzeichnis
1. World Health Organization. WHO Global Oral Health Status Report. 2022. https://www.who.int/publications/i/item/9789240061484. Zugriff am 20.11.2023.
2. Ben Taleb Z, Bahelah R, Fouad FM, Coutts A, Wilcox M, Maziak W. Syria: health in a country undergoing tragic transition. Int J Public Health. 2015;60 (Suppl 1):S63–S72.
3. Hermans MPJ, Kooistra J, Cannegieter SC, Rosendaal FR, Mook-Kanamori DO, Nemeth B. Healthcare and disease burden among refugees in long-stay refugee camps at Lesbos. Greece Eur J Epidemiol. 2017;32(9):851-4.
4. Bundesministerium der Justiz und für Verbraucherschutz (BMJV), https://www.gesetze-im-internet.de/asylblg/__4.html. Zugriff am 20.11.2023.
5. Aarabi G, Reißmann D, Heydecke G, Farhan D, Kofahl C. Die Mundgesundheit von Menschen mit Migrationshintergrund in Deutschland – eine kritische Betrachtung. Dtsch Zahnarztl Z. 2013;68:280-7.
6. Aarabi G, Reissmann DR, Seedorf U, Becher H, Heydecke G, Kofahl C. Oral health and access to dental care – a comparison of elderly migrants and non-migrants in Germany. Ethn Health. 2018;23:703-17.
7. UNHCR. Figures at a glance. http://www.unhcr.org/figures-at-aglance.html. Last updated: 19.06.2018. Zugriff am 20.11.2023.
8. Beiruti N, Helderman W.H. van P. Oral health in Syria. Int Dent J. 2004;54:383-8.
9. Schwendicke F, Doost F, Hopfenmüller W, Meyer-Lueckel H, Paris S. Dental caries, fluorosis, and oral health behavior of children from Herat, Afghanistan. Community Dent Oral Epidemiol. 2015;43(6):521-31.
10. Ahmed NA, Astrøm AN, Skaug N, Petersen PE. Dental caries prevalence and risk factors among 12-year old schoolchildren from Baghdad, Iraq: a post-war survey. Int Dent J. 2007;57(1):36-44.
11. Haidary S, Petrou MA, Hashim R, Alhumrani A, Splieth CH. Comparison of molar-incisor hypomineralization prevalence in Dubai/United Arab Emirates and Greifswald/Germany. Abstract & Posterpräsentation. 2014.
12. Qadri G, Nourallah A, Splieth CH. Early childhood caries and feeding practices in kindergarten children. Quintessence Int. 2012;43(6):503-10.
13. DAJ (Deutsche Arbeitsgemeinschaft für Jugendzahnpflege). Epidemiologische Begleituntersuchungen zur Gruppenprophylaxe 2016. Bonn 2017.
14. Oral Health Country/Area Profile Project, https://capp.mau.se. Zugriff am 20.11.2023.
15. Al-Ani A, Takriti M, Schmoeckel J, et al. National oral health survey on refugees in Germany 2016/2017: caries and subsequent complications. Clin Oral Invest. 2021;25:2399-405.
16. Takriti M, Al-Ani A, Walter M, Alkilzy M, Splieth CNH. Dental status and prosthetic treatment needs among adult refugees in Germany. Quintessence Int. 2021;52(9):764-71. doi:10.3290/j.qi.b1763625.
17. Tausche E, Luck O, Harzer W. Prevalence of malocclusions in the early mixed dentition and orthodontic treatment need. Eur J Orthod. 2004;26(3):237-44.
18. Josefsson E. Immigrant background and orthodontic treatment need. Quantitative and qualitative studies in Swedish adolescents. Swed Dent J Suppl. 2010;207:1-92.
19. Dissertation W. Winkelmann. Uni Lübeck: Medizinische Fakultät, 2018.
20. Spinler K, Weil MT, Valdez R, et al. Mundgesundheitskompetenz von Menschen mit Migrationshintergrund – Erste Auswertungen der MuMi-Studie. Bundesgesundheitsbl. 2021;64:977-85.
21. Lieske B, Poth A, Borof K, Model T, Spinler K, Kofahl C, Aarabi G. Wirkung eines evidenzbasierten digitalen Präventionsprogramms zur Verbesserung der Mundgesundheitskompetenz: Ergebnisse einer Interventionsstudie zur Mundgesundheit. Prophylaxe Impuls. 2023;27:174-81.
22. Schmidt CO, Fahland RA, Franze M, Splieth C, Thyrian JR, Plachta-Danielzik S, Hoffmann W, Kohlmann T. Health-related behaviour, knowledge, attitudes, communication and social status in school children in Eastern Germany. Health Educ Res. 2010;25(4):542-51. doi: 10.1093/her/cyq011.
23. Banihashem Rad SA, Esteves Oliveira M, Maklennan A, Castiglia P, Campus G. Higher prevalence of dental caries and periodontal problems among refugees: A scoping review. J Glob Health. 2023;13:04111.
24. Solyman M, Schmidt-Westhausen AM. Oral health status among newly arrived refugees in Germany: a cross-sectional study. BMC Oral Health. 2018;18(1):132. doi:10.1186/s12903-018-0600-9.
25. KZV-MV. https://www.kzvmv.de/export/sites/kzvmv/dokumente/srb_2_anl_1.pdf. Zugriff am 20.11.2023.
26. Mohammadzadeh Z, Jung F, Lelgemann M. Gesundheit für Flüchtlinge – das Bremer Modell. Bundesgesundheitsbl. 2016;59:561-9. https://doi.org/10.1007/s00103-016-2331-x.
27. Medizinische Flüchtlingshilfe Göttingen e. V. Argumentationspapier I zu detaillierten Fakten des Kosten- und Verwaltungsaufwands. Januar 2017. http://gesundheit-gefluechtete.info/wpcontent/uploads/2015/02/2017_1_25_Gesundheitskarte_für_Geflüchtete_Argumenta.pdf. Zugriff am 9.1.2024.
28. Forum Zahn- und Mundgesundheit Deutschland. https://forumzahnmundgesundheit.de. Zugriff am 20.11.2023.
29. Bundeszahnärztekammer. https://www.bzaek.de/recht/behandlung-von-asylbewerbern-und-asylbewerberinnen.html. Zugriff am 20.11.2023.
30. DAJ (Deutsche Arbeitsgemeinschaft für Jugendzahnpflege). https://www.daj.de/Oralprophylaxe-und-Mundgesund-sundh.54+M59ca6f31370.0.html. Zugriff am 10.1.2024.

